Prevenzione dei tumori: Infezione da HPV
Informazioni generali1
Tra gli agenti infettivi più diffusi su cui è importante riflettere per quanto riguarda la prevenzione dei tumori, c’è sicuramente l’Hpv (dall’inglese Human papilloma virus). L’Hpv è un agente infettivo molto diffuso che si trasmette prevalentemente per via sessuale. La maggioranza delle infezioni è transitoria e asintomatica, infatti molte persone contraggono il virus senza esserne a conoscenza e senza che si presentino manifestazioni cliniche evidenti poiché combattute dal sistema immunitario. Tuttavia, se l’infezione persiste, può manifestarsi con una varietà di lesioni della pelle e delle mucose: è la causa delle comuni verruche di mani, piedi o viso e delle lesioni benigne chiamate condilomi che interessano le mucose genitali e orali a seconda del tipo di Hpv coinvolto. Alcuni tipi di Hpv sono definiti ad alto rischio oncogeno poiché associati all’insorgenza di neoplasie. Il tumore più comunemente associato all’Hpv è il carcinoma del collo dell’utero (cervicocarcinoma o carcinoma della cervice uterina), riconosciuto dall’Organizzazione mondiale della sanità (Oms) come totalmente riconducibile a un’infezione.
I papillomavirus1
Esistono più di 100 tipi di Hpv che infettano l’uomo e, tra questi, circa 40 sono risultati associati a patologie del tratto ano-genitale, sia benigne che maligne. In particolare, sono stati individuati 12 tipi di Hpv che possono causare il tumore al collo dell'utero e due di questi (Hpv 16 e Hpv 18) sono responsabili, da soli, di oltre il 70% dei casi di questo tumore. Se consideriamo anche gli altri tipi di Hpv si scopre che essi sono responsabili di quasi il 90% dei tumori della cervice. Secondo l’Agenzia internazionale per la ricerca sul cancro (Airc) in Italia ogni anno si manifestano circa 3.500 nuovi casi di questo tumore, molto più rari sono i tumori dell’ano, della vulva, della vagina e del pene. I tipi di Hpv a basso rischio sono associati a lesione benigne come i condilomi genitali o verruche ano-genitali.
Come si prende1
Il virus Hpv si trasmette per via sessuale, attraverso il contatto con cute o mucose. I microtraumi che avvengono durante i rapporti sessuali potrebbero favorire la trasmissione del virus. E' importante anche sapere che, poichè il virus si trova sulla pelle, oltre che sulle mucose genitali, la sua trasmissione può avvenire anche con rapporti non completi e che l'uso del preservativo può ridurre il rischio di infezione, ma non eliminarlo completamente.
Numerosi studi concordano nel ritenere la giovane età, il numero dei partner sessuali e la giovane età al momento del primo rapporto sessuale, i fattori di rischio più rilevanti per l’infezione da Hpv ed è per questo importante adottare misure di prevenzione dei tumori in questo ambito.
Storia dell’infezione 1
Si stima che più della metà della popolazione adulta sessualmente attiva contragga il virus nell’arco della propria vita: fino all’80% delle donne sessualmente attive si infetta con un virus Hpv, con un picco nelle giovani donne fino a 25 anni di età. La storia naturale dell’infezione dipende fondamentalmente dall’equilibrio che si instaura fra ospite, sistema immunitario e virus. Esistono, infatti, tre possibilità di evoluzione dell’infezione da Hpv: regressione, persistenza e progressione. La maggior parte delle infezioni da Hpv è transitoria, perché il virus viene eliminato dal sistema immunitario prima di causare malattia. La maggior parte delle infezioni da Hpv, tra il 60-90%, si risolve spontaneamente entro 1-2 anni dal contagio. La persistenza dell’infezione virale è necessaria per l’evoluzione verso il carcinoma e questo si realizza non in maniera diretta, ma attraverso lo sviluppo di lesioni precancerose che possono progredire fino al cancro del collo dell’utero. In caso di infezione persistente, il tempo che intercorre tra l’infezione e l’insorgenza delle lesioni precancerose è di circa 5 anni, mentre il tempo perché compaia il tumore cervicale può essere molto lungo, anche decenni (20-40 anni). Non c’è alcuna evidenza che esistano terapie in grado di guarire o modificare il corso dell’infezione virale.
Possibili esiti dell’infezione1
L’elevata frequenza delle infezioni e la breve durata della maggior parte delle infezioni indicano che l’infezione da Hpv è un evento comune, mentre il carcinoma del collo dell’utero rappresenta un evento raro. Tuttavia questo tumore risulta essere il quarto tumore più frequente nel sesso femminile, con una stima di 528.000 nuovi casi all’anno e 266.000 decessi nel mondo nel 2012 (la maggior parte dei quali nei Paesi in via di sviluppo). Nel 2016 si stima che in Italia si siano verificati circa 2.200 nuovi casi di carcinoma della cervice uterina, con 437 decessi, ma con tendenza alla riduzione della mortalità rispetto agli anni precedenti. I tipi oncogeni di Hpv, oltre ad essere responsabili della totalità dei tumori della cervice uterina, sono responsabili di circa il 90% dei tumori dell’ano, 70% dei tumori della vagina, 50% dei tumori del pene e 40% dei tumori della vulva. L’Hpv è anche responsabile del 26% dei tumori dell’orofaringe (inclusi i tumori delle tonsille e della base della lingua).
Prevenzione secondaria: Pap test e Hpv test1,2
In tema di prevenzione dei tumori in questo ambito, si parla di prevenzione secondaria nell’identificazione precoce del carcinoma della cervice uterina, si attua attraverso la diagnosi precoce di potenziali precursori del carcinoma invasivo. Fino a poco tempo fa, l’unico modo per prevenire il carcinoma del collo dell’utero si basava sull’esecuzione del pap-test che consente di identificare le lesioni precancerose e di intervenire prima che evolvano in carcinoma. Programmi di screening del cervico-carcinoma basati sul Pap-test sono in atto da molti anni nella maggior parte dei Paesi industrializzati; in Italia è tuttora raccomandato ogni tre anni per le donne tra 25 e 64 anni. Si stima che il Pap-test eseguito a intervalli regolari di 3-5 anni riduca il rischio di sviluppare un tumore cervicale invasivo di almeno il 70%. Oggi esiste un’ulteriore possibilità di screening, attraverso l’Hpv test. Si tratta di un test che ricerca il Dna di Hpv ad alto rischio oncogeno. Esiste ormai una chiara evidenza scientifica che lo screening con test clinicamente validati per il Dna di Hpv oncogeni è più efficace dello screening basato sul pap-test nel prevenire i tumori invasivi del collo dell’utero. L’Italia si avvia a essere uno dei primi Paesi a effettuare questo cambiamento nel test di screening primario e applicarlo alla vasta rete degli screening organizzati.
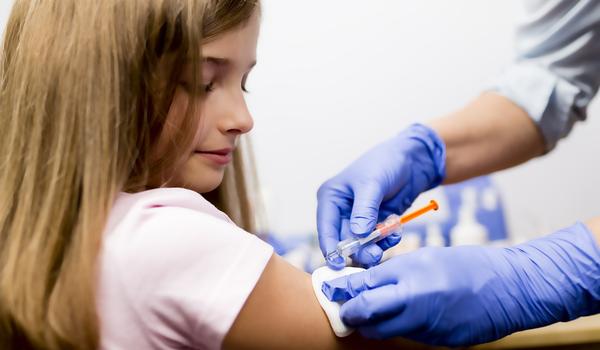
Prevenzione primaria: vaccinazione1,2
Sempre in tema di prevenzione dei tumori, in questo ambito il vaccino è l’unico modo per proteggersi dal tumore al collo dell’utero. È in uso dal 2006 e nei paesi in cui è stato impiegato si è visto un crollo delle infezioni virali e un forte calo delle lesioni precancerose. Ci sono studi che indicano la persistenza di anticorpi circa 9 anni dopo la vaccinazione, pertanto ad oggi non è indicata una dose di richiamo, tuttavia non è ancora possibile stimare quanto durerà la copertura vaccinale.
Al momento sono disponibili due vaccini preventivi contro l’Hpv: il vaccino quadrivalente e il vaccino bivalente. Entrambi sono indicati contro le lesioni precancerose della cervice uterina, della vulva e della vagina e anche del cancro della cervice uterina causati da Hpv 16 e Hpv 18 e inducono una risposta immune in oltre il 90% dei soggetti vaccinati. Il vaccino quadrivalente è indicato anche per la protezione contro le lesioni dell’ano da Hpv 16 e 18 e protegge contro i ceppi Hpv 6 e Hpv 11, responsabili del 90% dei condilomi genitali. Entrambi i vaccini hanno mostrato un certo grado di protezione anche verso altri tipi oncogeni di Hpv.
L’efficacia del vaccino è massima se il ciclo di vaccinazione viene completato prima dell’inizio dell’attività sessuale: per questo è importante vaccinare le bambine intorno agli 11-12 anni. Dopo l’efficacia è minore e deve essere valutata caso per caso dal proprio medico.
Il vaccino quadrivalente è stato studiato anche nei bambini maschi, sia per proteggerli dall’infezione virale che in rari casi può evolvere in tumore, sia per avvicinarsi all’immunità di gregge. Anche nei maschi il vaccino si è dimostrato efficace nella prevenzione del 90% dei condilomi genitali dovuti a tipi di Hpv in esso contenuti.
In Italia la vaccinazione è offerta attivamente e gratuitamente alle ragazze nel dodicesimo anno di vita dal 2007, con un’adesione di circa il 70%. In sette Regioni l’offerta attiva è stata estesa progressivamente anche a ragazze più grandi (la fascia di età è variabile tra le Regioni) e dal 2015 alcune Regioni offrono il vaccino anche ai maschi nel dodicesimo anno di vita.
Quando si discute di prevenzione dei tumori è importante sottolineare che, dal momento che i vaccini disponibili contro l’Hpv non prevengono la totalità delle infezioni da Hpv ad alto rischio, la vaccinazione non sostituisce l'abituale screening del collo dell'utero e quindi le donne devono comunque effettuare il Pap test o l’Hpv test secondo le regole dello screening nazionale.